|
31 janeiro 2024
Higiene do Sono
1. Procurar deitar
e levantar a horas certas, todos os dias.
A maioria das pessoas não precisa de mais de 7-8 h de sono. Excesso de tempo passado na cama pode fragmentar o sono. Levantar à hora certa mesmo que o sono tenha sido fraco. Não tentar "dormir mais um bocadinho" para compensar uma noite mal dormida por perturbar o sono da noite seguinte.
A maioria das pessoas não precisa de mais de 7-8 h de sono. Excesso de tempo passado na cama pode fragmentar o sono. Levantar à hora certa mesmo que o sono tenha sido fraco. Não tentar "dormir mais um bocadinho" para compensar uma noite mal dormida por perturbar o sono da noite seguinte.
2. Não fazer sestas
durante o dia.
Algumas pessoas poderão fazê-lo (idosos, trabalhadores de turnos).
Algumas pessoas poderão fazê-lo (idosos, trabalhadores de turnos).
3. Não tomar bebidas
alcoólicas a partir do fim da tarde.
4. Evitar bebidas
com cafeína durante a tarde.
Procurar não exceder dois cafés por dia. A coca-cola também tem cafeína.
Procurar não exceder dois cafés por dia. A coca-cola também tem cafeína.
Um copo de leite morno ajuda a
relaxar.
5. Não fumar.
Pelo menos, evitar fumar antes do deitar ou durante a noite.
Pelo menos, evitar fumar antes do deitar ou durante a noite.
6. Fazer exercícios
regulares durante o dia.
Procurar, por exemplo, caminhar 30 minutos todos os dias.
Procurar, por exemplo, caminhar 30 minutos todos os dias.
Evitar exercícios nas 3
horas anteriores ao deitar.
7. Usar a
cama apenas para dormir, amar (sexo e/ou conversa) e ler um bocadinho.
Quem usa a cama para estudar, fazer contas ou ver televisão, pode retirar ao local o estímulo natural para o sono. Se não adormecer ao fim de 20-30 minutos, é preferível sair da cama e esperar pelo sono noutro local.
Quem usa a cama para estudar, fazer contas ou ver televisão, pode retirar ao local o estímulo natural para o sono. Se não adormecer ao fim de 20-30 minutos, é preferível sair da cama e esperar pelo sono noutro local.
8. Estabelecer uma
rotina relaxante de preparação para o sono.
Os rituais ligados ao deitar ajudam a chamar pelo sono. Não começar atividades fatigantes ou frustrantes perto da hora de deitar. Tentar técnicas de relaxamento – por exemplo, concentrar-se na respiração, pensando, sucessiva e alternadamente, no n.º 1 durante a inspiração e no n.º 2 durante a expiração; adotar uma posição confortável, descontraindo sucessiva e alternadamente os músculos dos braços e das pernas.
Os rituais ligados ao deitar ajudam a chamar pelo sono. Não começar atividades fatigantes ou frustrantes perto da hora de deitar. Tentar técnicas de relaxamento – por exemplo, concentrar-se na respiração, pensando, sucessiva e alternadamente, no n.º 1 durante a inspiração e no n.º 2 durante a expiração; adotar uma posição confortável, descontraindo sucessiva e alternadamente os músculos dos braços e das pernas.
9. Manter uma temperatura
confortável no quarto.
10. Manter o quarto
escuro e silencioso.
Fechar a luz pouco depois de se deitar para dormir.
Boa noite! Bons sonhos! 😊
Fechar a luz pouco depois de se deitar para dormir.
30 janeiro 2024
O doente como ícone, o ícone como doente
Choque cultural – o doente como ícone, o
ícone como doente
Tradução espontânea do artigo
Culture Shock – Patient as Icon, Icon as
Patient
Abraham Verghese,
M.D.
No
meu primeiro dia como médico assistente num novo hospital, encontrei os colegas
e os alunos na sala de reuniões, num bunker confortável cheio de
monitores brilhantes. Em vez de nos sentarmos para ouvir falar dos doentes,
sugeri que saíssemos para os ver. A minha equipa veio de bom grado, embora
provavelmente sentisse que tudo o que eu precisaria para conhecer os nossos
doentes – as imagens necessárias, os resultados laboratoriais – estava ali
mesmo naquela sala. Para mim, o elemento mais importante não estava.
Durante
as semanas seguintes, assegurei-me de que passávamos o mínimo de tempo possível
no bunker. Os internos eram excelentes e preocupavam-se imenso com o
bem-estar dos doentes. Gostavam que lhes mostrássemos achados comuns – unhas
brancas de doença hepática, mamilo acessório, contratura de Dupuytren, aumento
da parótida, angiomas em aranha, manchas de café com leite, a divisão paradoxal
do segundo som cardíaco no bloqueio do ramo esquerdo, sinais de paralisia
pseudobulbar – coisas que hoje são raramente reconhecidas. Quando acariciava a
palma da mão de um doente e provocava uma contração do músculo mentalis
sob o queixo – o reflexo palmo-mentoniano – era como se estivesse a fazer
magia. Ainda assim, as exigências de introduzir dados no registo médico
eletrónico (RME), de movimentar os doentes através do sistema e de respeitar os
limites das horas de trabalho levavam os internos a passar uma quantidade
espantosa de tempo em frente ao monitor; o RME era a plataforma para as equipas
de consultores, a farmácia, o laboratório e a radiologia. Era suposto
servi-los, mas por vezes parecia o contrário.
Esta
experiência na enfermaria pôs em evidência para mim uma tensão crescente entre
duas abordagens aos doentes. Na primeira abordagem – chamemos-lhe a abordagem
tradicional – o corpo é um texto, um texto que está a mudar e que deve ser
frequentemente inspecionado, palpado, percutido e auscultado. O cheiro na sala,
a declaração de um membro da família que contradiz o que o doente diz, o fígado
nodoso, o clónus, a prega nasolabial ausente, a voz rouca – uma multiplicidade
de observações deste tipo ajudam-nos a compreender o doente e, com base nisto,
os dados que constam do processo clínico podem ser usados seletivamente. Esta
abordagem ajuda a acabar com os “processomas” – rótulos de doenças “imortalizados”
por serem cortados e colados em cada nota, de modo que, por pura repetição, um
sopro de insuficiência tricúspide se transforma numa torrente furiosa.
A
outra forma – chamemos-lhe a abordagem conveniente – não é ensinada
formalmente e, no entanto, os internos parecem tê-la aprendido,
independentemente do local dos Estados Unidos onde se formaram. Os doentes
continuam a estar no centro, mas mais como um ícone de uma entidade revestida
com roupas binárias: o “iDoente”. Muitas vezes, as equipas das urgências
já examinaram, testaram e diagnosticaram tudo, pelo que os estagiários conhecem
um iDoente completamente formado muito antes de verem o doente real. As
contagens sanguíneas e as emanações do iDoente são monitorizadas e
acompanhadas como se fosse o índice Dow Jones, e as novas janelas nos ecrãs
lembram aos profissionais de saúde que devem alimentá-lo ou sangrá-lo. Os iDoentes
são facilmente discutidos (ou “virados do avesso”) no bunker, enquanto
os doentes reais mantêm as camas quentes e asseguram que as pastas com os seus
nomes permanecem vivas no computador.
O
problema com esta abordagem do processo-como-substituto-do-doente é que um mapa
não é o território – para citar Alfred Korzybski, o pai da semântica geral. Se
prescindimos do exame minucioso e repetido dos doentes reais, então ignoramos diagnósticos
simples e novos acontecimentos, enquanto se pedem testes, consultas e
procedimentos que podem não ser necessários.1 Qualquer médico
assistente experiente já viu exemplos deste erro: veias cervicais distendidas,
edema maleolar, aumento de peso e cardiomegalia rotulados como pneumonia em vez
de insuficiência cardíaca congestiva, porque foi dado demasiado peso aos
infiltrados numa radiografia do tórax; lesões embólicas de endocardite não detetadas
num doente febril; afirmação de um interno sobre “pequenas massas
intra-abdominais” que eram, na realidade, neurofibromas subcutâneos também
abundantes no tórax, antebraços, coxas – em qualquer sítio onde o examinador
pudesse pôr a mão. Os custos financeiros de observações imprecisas que levam a
investigações desnecessárias ou arriscadas não são conhecidos; num sistema de
cuidados de saúde em que o nosso menu não tem preços2, podemos pedir
filet mignon em todas as refeições.
Pedagogicamente,
o que é trágico em cuidar do iDoente é que não se pode comparar com a
alegria, a excitação, o prazer intelectual, o orgulho, a desilusão e as lições
de humildade que os formandos podem experimentar ao aprenderem com o corpo do
doente real examinado à cabeceira. Quando os internos não vivenciam a nossa
disciplina como um “detetive à beira do leito” – o romance e a paixão que lhe
estão subjacentes – podem acabar por ver a medicina interna como um emprego
praticado diante de um ecrã de computador.
Se
nós, no meio académico, conseguimos ignorar a perda de competências à
cabeceira, os nossos doentes veem facilmente a diferença. Os doentes reconhecem
como a visita superficial à cabeceira, a colocação do estetoscópio, através da
roupa, no esterno, como se fosse a bênção um senhor todo-poderoso, difere de um
exame prático e competente. Os rituais têm a ver com transformação e, quando
bem executados, no mínimo, sugerem atenção e inspiram confiança no médico.
Fortalece a relação médico-doente e reforça o papel de “Samaritano” dos médicos3
– tudo razões raramente discutidas pelas quais devemos manter as nossas
competências de diagnóstico físico.
Nos
meus anos de ensino, constatei que os internos abordam cada vez mais os doentes
com pouca expetativa de descobrir achados concretos. Quando tal acontece, é o
interno excecional que persegue e refina a observação, contentando-se a maioria
em murmurar vagamente sobre um sopro, sem descrever as suas qualidades, o
efeito da manobra de Valsalva, a localização do impulso apical, a presença de
um relevo para-esternal ou outros sinais importantes. Uma vez que o
ecocardiograma, a ressonância magnética e a tomografia computorizada
caracterizam com precisão a anatomia, o exame físico é muitas vezes considerado
redundante. De facto, o formulário do RME requer apenas um clique para
preencher “Coração: frequência e ritmo regulares, sem sopros ou galopes”, e demora
ter de alterá-lo. Em suma, as competências à cabeceira do doente
deterioraram-se à medida que a tecnologia disponível foi evoluindo.
Como
é que chegámos a este estado de coisas? A culpa é nossa, enquanto professores
de medicina. Não esperamos muito dos formandos na cabeceira da cama. Se o
fizéssemos, insistiríamos para que levassem oftalmoscópios, diapasões e
martelos de reflexos. Atualmente, ser assistente num serviço de ensino requer
visitas uma ou duas vezes por dia, estar presente nos procedimentos e
documentar tudo. Os médicos seniores com fortes competências de cabeceira estão
a optar por não cumprir esta tarefa morosa, pelo que os residentes têm pouco
contacto com eles. Os assistentes são, portanto, muitas vezes internistas
recém-formados, conhecedores de sistemas hospitalares, medidas de qualidade,
vias críticas e informática – mas o exame à cabeceira pode não ser uma área de
interesse ou de excelência.
Os
médicos mais jovens argumentam frequentemente que os sinais físicos carecem de
uma “base de evidência”. É claro que alguns sinais são úteis, outros não4,
e precisamos de continuar a estudar esta área. No entanto, o reconhecimento do
eritema nodoso ou da diminuição dos sons respiratórios e do entorpecimento de
um derrame pleural de grandes dimensões vale por si só. Os estudantes de
medicina do último ano são agora obrigados a deslocar-se a centros de testes
regionais para fazer um dispendioso exame de “competências clínicas” que,
recorrendo a atores, avalia a comunicação, a sensibilidade cultural e o
raciocínio diagnóstico – mas sem doentes reais com sinais físicos anormais,
dificilmente pode testar verdadeiras competências clínicas. A certificação em
Medicina Interna depende de um exame de escolha múltipla; cabe aos diretores
dos programas de internato médico confirmar que os candidatos possuem
competências clínicas suficientes. O público ficaria escandalizado se os
pilotos fossem autorizados a voar sem nunca terem estado no ar com um
examinador experiente; os padrões em medicina não deveriam ser inferiores. Nas
poucas vezes em que me pediram para assistir à realização de um exame físico
pelos meus próprios residentes seniores, não gostei de ser a pessoa que os
reprovou, quando as suas competências não eram provavelmente diferentes das dos
seus colegas de todo o país. Certamente que este sistema de certificação dos
nossos próprios residentes como clínicos competentes à beira do leito tem
falhas. Embora os exames orais do passado pudessem ser altamente subjetivos,
podemos tirar uma lição do Canadá, onde para se tornar membro do Royal
College of Physicians and Surgeons é necessário passar um teste escrito e
depois uma prova oral de 2 horas, durante a qual os examinadores observam o
candidato à cabeceira e examinam a sua técnica e capacidades de diagnóstico
físico, com doentes reais nos anos anteriores e agora com doentes padronizados
que podem ou não ter sinais consistentes com o cenário clínico apresentado ao
candidato. Não tenho dúvidas de que, se os nossos internos tivessem de se
preparar para um teste deste género, rapidamente desenvolveriam excelentes
capacidades de exame à cabeceira.
Na
nossa instituição, lançámos uma nova iniciativa, em colaboração com os nossos
entusiastas chefes de internato, para aumentar o orgulho e a satisfação com as
competências de cabeceira. O desejo dos internos por esta formação tem sido uma
revelação, e talvez reflita o facto de muitos deles planearem uma experiência
internacional durante a sua formação e reconhecerem a sua fraqueza no exame
físico. Acredito verdadeiramente que as boas competências de cabeceira tornam
os internos mais eficientes.
Ensinamos
que os sinais físicos devem ser considerados biomarcadores, marcadores
fenotípicos – termos melhores do que “sinais físicos” (uma ideia sugerida pelo
Dr. Atul Butte, Stanford). Um baço aumentado, as manchas de Roth, um nódulo de
Virchow e a distensão venosa jugular são biomarcadores que devem ser
considerados em conjunto com o nível elevado de cálcio, a RM anormal e outros
dados para obter uma imagem real dos doentes. A incapacidade de reconhecer
estes biomarcadores é um descuido semelhante ao de não ver um valor
laboratorial importante no processo.
Para
ensinar estas competências, começámos por identificar um grupo selecionado de
médicos de referência. Este passo foi fácil – os profissionais de todas as
instituições parecem saber quem são estes médicos. Convidámos especialistas de
outras instituições para se reunirem com os nossos internos, para os desafiar e
demonstrar técnicas. As reuniões regulares à beira do leito e as sessões de
aperfeiçoamento do corpo docente que revelam boas técnicas à beira do leito
demonstram o interesse por esta abordagem e, acreditamos, irão provocar uma
mudança cultural.
Tenho
a satisfação de viver nesta era de tecnologia incrível, com as suas novas e
notáveis formas de ver o corpo. Estou entusiasmado com a ultrassonografia
portátil, por exemplo, que nos permite confirmar instantaneamente os achados à
cabeceira da cama e descobrir os limites das nossas próprias competências.
Precisamos de mais iniciativas de transposição deste tipo - para desenvolver a
próxima geração de estetoscópios, oftalmoscópios e martelos de reflexos.
Certamente que o facto de os médicos se tornarem mais perspicazes, mais
confortáveis e desejosos de passar mais tempo à cabeceira da cama é uma coisa
boa para os doentes. Para o clínico, a cabeceira da cama é um terreno sagrado,
o local onde outros seres humanos nos dão o privilégio de olhar, tocar e ouvir
os seus corpos. As nossas competências e o nosso discernimento devem ser dignos
de tal confiança.
_____________________
O Dr. Verghese é diretor associado sénior para a teoria e prática da medicina na Universidade de Stanford, Stanford, CA.
1 Reilly BM. Physical examination in the care of medical inpatients: an observational study. Lancet 2003;362:1100-5.
O Dr. Verghese é diretor associado sénior para a teoria e prática da medicina na Universidade de Stanford, Stanford, CA.
1 Reilly BM. Physical examination in the care of medical inpatients: an observational study. Lancet 2003;362:1100-5.
29 janeiro 2024
Efeitos da educação na mortalidade adulta
Efeitos da educação na mortalidade adulta:
revisão sistemática global e meta-análise
IHME-CHAIN Collaborators *
Tradução do resumo do artigo
Effects
of education on adult mortality: a global systematic review and meta-analysis
Resumo
Contexto:
O efeito positivo da educação na redução da mortalidade adulta por todas as
causas é conhecido; no entanto, a dimensão relativa deste efeito não tem sido
sistematicamente quantificada. O objetivo do nosso estudo foi estimar a redução
da mortalidade adulta por todas as causas associada a cada ano de escolaridade
a nível mundial.
Métodos:
Nesta revisão sistemática e meta-análise, avaliámos o efeito da educação na
mortalidade adulta por todas as causas. Pesquisámos nas bases de dados PubMed,
Web of Science, Scopus, Embase, Global Health (CAB), EconLit e Sociology Source
Ultimate de 1 de janeiro de 1980 a 31 de maio de 2023. Os revisores (LD,
TM, HDV, CW, IG, AG, CD, DS, KB, KE e AA) avaliaram cada registo para obter
dados a nível individual sobre o nível de escolaridade e a mortalidade. Os
dados foram extraídos por um único revisor para um modelo padrão do Global
Burden of Diseases, Injuries, and Risk Factors Study. Excluímos os estudos
que se baseavam em desenhos de estudos ecológicos ou de cruzamento de casos
para reduzir o risco de enviesamento de dados não relacionados e aqueles que
não apresentavam medidas-chave de interesse (mortalidade adulta por todas as causas).
Foram aplicados modelos de metarregressão de efeitos mistos para abordar a
heterogeneidade nas medidas de referência e de exposição entre os estudos e
ajustar as covariáveis ao nível do estudo. Este estudo foi registado no
PROSPERO (CRD42020183923).
Conclusões: Foram identificados 17 094 registos
únicos, 603 dos quais eram elegíveis para análise e incluíam dados de 70 locais
em 59 países, produzindo um conjunto de dados final de 10 355 observações.
A educação mostrou uma relação dose-resposta com a mortalidade adulta por todas
as causas, com uma redução média do risco de mortalidade de 1,9% (intervalo de
incerteza de 95% 1,8-2,0) por cada ano adicional de educação. O efeito foi maior
nos grupos etários mais jovens do que nos grupos etários mais velhos, com uma
redução média do risco de mortalidade de 2,9% (2,8-3,0) associada a cada ano
adicional de educação para adultos com idades entre os 18 e os 49 anos, em
comparação com uma redução de 0,8% (0,6-1,0) para adultos com mais de 70 anos.
Não encontrámos qualquer efeito diferencial da educação na mortalidade por
todas as causas em função do sexo ou do nível do Índice Sociodemográfico.
Identificámos viés de publicação (p<0,0001) e identificámos e comunicámos
estimativas de heterogeneidade entre estudos.
Interpretação: Tanto quanto
sabemos, esta é a primeira revisão sistemática e meta-análise a quantificar a
importância dos anos de escolaridade na redução da mortalidade adulta, cujos
benefícios se estendem à idade avançada e são significativos em todos os sexos
e contextos económicos. Este trabalho demonstra de forma convincente a
importância da educação na melhoria da esperança de vida e apoia os apelos a um
maior investimento na educação como via crucial para reduzir as desigualdades
globais na mortalidade.
_______________________________
* IHME-CHAIN - Dr Terje Andreas Eikemo, Centre for Global Health Inequalities Research (CHAIN), Department of Sociology and Political Science, Norwegian University of Science and Technology, Trondheim 7491, Norway
* IHME-CHAIN - Dr Terje Andreas Eikemo, Centre for Global Health Inequalities Research (CHAIN), Department of Sociology and Political Science, Norwegian University of Science and Technology, Trondheim 7491, Norway
28 janeiro 2024
OCDE: Repensar a avaliação de desempenho de sistemas de saúde
Repensar
a avaliação de desempenho de sistemas de saúde: Um novo enquadramento
Tradução espontânea do
Resumo executivo do Relatório da OCDE
(Organização para a Cooperação e Desenvolvimento Económico)
Resumo executivo do Relatório da OCDE
(Organização para a Cooperação e Desenvolvimento Económico)
Para um quadro de avaliação do desempenho dos sistemas de saúde da OCDE
orientado para o futuro, os sistemas de saúde estão sujeitos a uma pressão
intensa para se adaptarem à evolução das necessidades e às megatendências
decorrentes do envelhecimento da população, da digitalização e das alterações
climáticas, bem como para estarem mais bem preparados para resistir a choques
súbitos e em grande escala, naturais ou provocados pelo homem, como pandemias,
catástrofes naturais e ambientais, ameaças biológicas, químicas, cibernéticas,
financeiras e nucleares e agitação social. Precisamos de uma nova visão da
avaliação do desempenho dos sistemas de saúde que integre as principais
dimensões do desempenho, como a resiliência, a centralidade nas pessoas e a
sustentabilidade ambiental.
A Avaliação do Desempenho dos Sistemas de Saúde (HSPA) é um
elemento crucial para garantir que os sistemas de saúde satisfazem as
necessidades e preferências de saúde das pessoas e proporcionam cuidados de
saúde de qualidade para todos. A avaliação consistente e sistemática dos
sistemas de saúde ajuda os decisores políticos a identificar as áreas que
necessitam de ser melhoradas, a apoiar a melhor afetação de recursos e a
avaliar a realização dos principais objectivos políticos.
O novo modelo baseia-se nos modelos existentes que orientam o
trabalho da OCDE no domínio da saúde, incluindo a revisão de 2015 do HSPA Framework, People-Centred Health System
Framework e Resilience Shock-Cycle Framework.
Este quadro coloca as pessoas no centro dos sistemas de saúde e incorpora novos
objetivos fundamentais para os sistemas de saúde (como a sustentabilidade,
tanto do ponto de vista económico como ambiental), sublinhando mais claramente
a interligação e as potenciais soluções de compromisso entre as diferentes
dimensões dos sistemas de saúde (como o equilíbrio entre eficiência e equidade,
eficiência e centralidade nas pessoas, ou sustentabilidade e resiliência).
O novo modelo facilitará a colaboração internacional,
proporcionando uma linguagem e definições comuns e uma compreensão partilhada
entre os decisores políticos, as partes interessadas e as organizações. Permite
criar uma base para o desenvolvimento de futuros indicadores, recolha de dados,
análise de políticas e integração de conhecimentos. Não se destina a substituir
os quadros de avaliação do desempenho dos sistemas de saúde a nível nacional,
mas a permitir a avaliação comparativa internacional e a aprendizagem mútua.
Ver o
Relatório completo AQUI
24 janeiro 2024
Notícias com “pode” no título
Público, 20.01.2024
Notícias
com “pode” no título
Os leitores (poucos) que ainda vão ver os textos depois de
atraídos pelos títulos das notícias parecem estar já habituados à moda do
“pode”. Títulos que não indicam um trabalho jornalístico sobre factos ocorridos
mas, antes, sobre factos que podem vir a ocorrer… ou não!
É preciso ter pensamento crítico suficiente para perceber
que muitas destas notícias se enquadram numa agenda comunicacional de origens ocultas.
Imaginar que há agendas comunicacionais obscuras não é sempre significado de haver
teorias da conspiração. Difíceis de demonstrar serão, mas que as há, há!
É certo que, algumas
vezes, esta forma de “noticiar o futuro” tem algum fundamento. Por
exemplo, falar sobre o número de médicos que se “podem” reformar proximamente ou
afirmar que os videojogos “podem” causar surdez e zumbidos tem interesse
público. Porém, anunciar que A ou B “pode” ganhar ou perder deputados sem,
claramente, mostrar que também “pode” não ganhar ou não perder, levanta
suspeitas e é afinal uma prática jornalística imprópria. Por exemplo, dizer que
as medidas tomadas para resolver os problemas das urgências “podem” não
resultar talvez seja agoirar, pensamento desejoso ou processo de intenções.
Todos nós conhecemos situações no SNS que correm bem, às
vezes muito bem, e compreendemos a avidez dos media pelo que corre mal.
Insistir na tese do caos, afigura-se a muitos dos reais utilizadores dos
serviços públicos uma generalização tão abstrusa como a tese do mundo
maravilhoso.
Se uma jovem com tosse há três dias, sem febre nem mais
sintomas, vai pedir conselho a uma unidade de saúde, encontra duas respostas
possíveis: numa, o médico recomenda, depois de a examinar, que aguarde e adote
medidas não farmacológicas, disponibilizando-se para rever a situação num prazo
definido; noutra, o médico, prescreve um antibiótico de largo espectro e um
corticoide em dose alta. Adivinha: qual das respostas corresponde a uma unidade
do setor privado? Qual delas segue as melhores práticas, apesar dos aparentes resultados
imediatos? Já ouviram falar do uso e abuso de antibióticos?
Se um idoso que faz tratamento hipocoagulante cai, bate com
a cabeça no armário da sala, mostra, dois dias depois, sintomas neurológicos e recorre
a um serviço de urgência, encontra duas respostas possíveis: numa, a admissão
num serviço de neurocirurgia acontece com fluidez, dado o encaminhamento pelo
SNS24; noutra, a operação ao hematoma subdural só acontece depois de realizar e
pagar uma tomografia ou duas e de uma segunda viagem em ambulância. Adivinha:
qual das respostas corresponde a um acesso no setor privado? Quem é que ainda
não ouviu as recomendações sobre os benefícios da triagem telefónica?
“Pode” ser que as políticas de saúde anunciadas recentemente
por certas forças políticas, piscando o olho ao setor privado e aos incautos,
acabem com o que resta do SNS. Eis um título que nunca veremos numa qualquer
primeira página.
21 janeiro 2024
Questões forenses, legais e clínicas das mortes associadas a dispositivos cardíacos implantados
Questões forenses, legais e clínicas das mortes associadas a
dispositivos cardíacos implantados (DCI)
Jan M. Federspiel, Stefan Potente, Karen B. Abeln, Kai Hennemann, Sara Heinbuch,
Katrin Burkhard,
Madita Richl, Mattias Kettner, Constantin Lux,
Peter Schmidt, Marcel A. Verhoff and Frank Ramsthaler
Tradução espontânea da introdução, resumo e conclusões do
artigo
Forensic, legal, and clinical aspects of deaths associated with implanted cardiac devices
Forensic, legal, and clinical aspects of deaths associated with implanted cardiac devices
À medida que a população envelhece, a prevalência de
insuficiência cardíaca e de indivíduos com um dispositivo cardíaco implantado
está a aumentar. A combinação de diferentes fisiopatologias subjacentes e (a
combinação de) dispositivos cardíacos implantados pode tornar-se um desafio no
que diz respeito à verificação da causa e do modo de morte nesses indivíduos.
Além disso, as doenças cardíacas estão frequentemente associadas a doenças
mentais, que vão desde a ansiedade e depressão ao suicídio e suas tentativas. Ao mesmo tempo, o diagnóstico correto da causa e do modo de morte é a
base para a garantia da qualidade, para novos avanços terapêuticos, para a
segurança jurídica e para a prevenção do suicídio. Deste modo, abre-se um campo
interdisciplinar entre a medicina legal, os clínicos e as autoridades
policiais. Neste domínio, os diferentes participantes podem simultaneamente
beneficiar e necessitar uns dos outros. Por exemplo, os especialistas em
medicina legal precisam de resultados de investigação e de conhecimentos
clínicos para a interpretação da leitura de dispositivos cardíacos
implantados, a fim de determinar corretamente a causa da morte. Uma causa de
morte corretamente verificada pode ajudar a boa aplicação da lei e ajudar os
clínicos a melhorar várias abordagens terapêuticas com base na recolha correta
de dados de mortalidade. Acresce que é a base para a identificação de suicídios
de portadores de dispositivos, permitindo que os especialistas em psicologia e
psiquiatria compreendam melhor o peso da doença mental nesta coorte específica.
Ao contrário deste contexto interdisciplinar, este artigo resume a informação
sobre comorbilidades psiquiátricas e as tendências suicidas durante a utilização de um dispositivo. Deste modo,
são apresentadas informações básicas sobre complicações e avarias de
dispositivos cardíacos implantados, mortes associadas a dispositivos, com
especial ênfase na manipulação de dispositivos, como informação básica
necessária para a correta verificação da causa de morte. Além disso, são
delineadas as questões legais e éticas neste domínio. O resultado é uma
proposta de um fluxograma de avaliação interdisciplinar para uma
abordagem conjunta destinada a melhorar o diagnóstico de mortes associadas a
dispositivos cardíacos implantados. Permitirá uma diferenciação entre um
indivíduo que morreu com ou morreu devido ao dispositivo.
(…)
Resumindo e concluindo
Em suma, os dispositivos cardíacos implantados podem ser
considerados potenciais "interruptores para matar". Este facto pode
ser relevante para o trabalho de casos em medicina legal devido ao grave
impacto mental dos portadores de dispositivos cardíacos implantados. Para
permitir tanto a prevenção do suicídio como o apoio às autoridades encarregadas
de investigação, é necessário verificar a causa exata da morte. Assim, é
necessária uma abordagem conjunta por peritos clínicos e forenses. No domínio
médico, devem ser envolvidos os domínios ante mortem e post mortem.
Os especialistas médicos, como cardiologistas ou psiquiatras, podem
complementar os resultados da autópsia e da investigação com os seus
conhecimentos especializados e as análises retrospetivas da história clínica e
dos dados relativos à leitura. Relativamente à leitura, deve tentar-se recolher
dados de todos os dispositivos cardíacos implantados. Deste modo, podem ser
detetadas manipulações ou avarias com potencial relevância para a cadeia de
causalidade da morte. Por conseguinte, estas informações podem contribuir para
o esclarecimento da causa e do modo de morte. Os dados de leitura podem também
estabelecer uma cronologia dos acontecimentos e ajudar na avaliação global do
caso. A Figura 2 apresenta uma proposta de um fluxograma de avaliação. Numa
tal abordagem conjunta, a seleção dos peritos envolvidos tem sempre de
considerar potenciais conflitos de interesse. Além disso, é essencial que o
perito em medicina legal tenha conhecimentos fundamentais sobre os dispositivos
cardíacos implantados para um procedimento de autópsia adequado e, por
conseguinte, para as investigações subsequentes (se necessário) efetuadas por
peritos adicionais.
Ver o artigo completo AQUI
20 janeiro 2024
Jornalismo, jornalistas e nós
Jornalismo, jornalistas e nós
Alguns de nós eram pessoas adultas antes do 25 de Abril.Lembramo-nos!
Outros sabem-no da história.
Naquele tempo o jornalismo e os jornalistas foram aprisionados por poderes e razões conhecidas – indicadores indesmentíveis da repressão à democracia.
50 anos depois, no ano da maior celebração da liberdade, não queremos o jornalismo e os jornalistas do nosso país à mercê de poderes insondáveis que não os respeitam.
Não queremos ser privados, diariamente, do trabalho de todos aqueles que se empenham em informar-nos, com inteligência e independência, de desafiar o obscuro e iluminar as manifestações de superação e progresso.
O Diário de Notícias, o Jornal de Notícias e a TSF e os seus jornalistas, são uma parte muito importante da nossa convivência democrática.
Todos os poderes amigos da liberdade, do governo ao conjunto da sociedade, devem convergir em sua defesa.
Lisboa, 09 janeiro 2024
Constantino Sakellarides, Ana Escoval, José Aranda da Silva, Victor Ramos, António Leuschner, Patrícia Barbosa, Pedro Lopes Ferreira, Joaquim Fidalgo de Freitas, José Luis Biscaia, Álvaro Garrido, Manuel Lopes, Paulo Fidalgo, José Boavida, José Cavalheiro, Maria Belém Roseira, António Rodrigues, Rosalvo Almeida, Merlinde Madureira, Manuel Sobrinho Simões, Júlio Machado Vaz, Vítor Melícias, Jaime Correia de Sousa, Maria Augusta de Sousa, Manuel Oliveira, Pedro Maciel Barbosa, Mirieme Ferreira, Rui Monteiro, Isabel Abreu
A inteligência artificial ameaça a profissão médica
A inteligência artificial ameaça a profissão médica
Agnes B. Fogko, Andreas Kronbichler,
Ingeborg M. Bajema
Department
of Pathology and Medical Biology, University Medical Center Groningen
Tradução
espontânea do artigo
A Authors Guild e 17 autores apresentaram recentemente um processo
contra a OpenAI por violação dos direitos de autor das suas obras que foram
utilizadas para treinar o GPT. A queixa afirma que "os arguidos
introduziram os trabalhos protegidos por direitos de autor dos queixosos nos
seus... algoritmos concebidos para produzir respostas de texto com aparência
humana" e que "no centro destes algoritmos está um roubo sistemático
em grande escala". Quão diferente é esta situação dos desenvolvimentos na
medicina, onde os médicos estão a ceder os seus conhecimentos à inteligência
artificial (IA) numa base voluntária e gastam horas do seu valioso tempo de investigação
a partilhar conhecimentos especializados com sistemas de IA. A IA entrou no
campo da medicina de forma tão rápida e discreta que parece que as suas interações
com a profissão foram aceites sem a devida diligência ou consideração. É
evidente que as aplicações de IA estão a ser feitas à velocidade de um
relâmpago e, com base em publicações recentes, torna-se assustadoramente
evidente para onde nos dirigimos e nem tudo é bom. A IA pode ser capaz de um
desempenho espantoso em termos de velocidade, consistência e precisão, mas
todas as suas operações são construídas com base em conhecimentos derivados de
especialistas na matéria. Vejamos o exemplo da patologia renal para ilustrar que
este domínio é apenas um exemplo de outros domínios da medicina.
Numerosos patologistas de todo o mundo estão a anotar amostras de tecidos
para alimentar os algoritmos e não é invulgar que sejam necessárias até 100 000
anotações para que de um algoritmo possa reconhecer subunidades básicas como um
glomérulo.1 Após este enorme esforço, o algoritmo fará o seu
trabalho num instante. Parte-se do princípio de que, em breve, os algoritmos
poderão ser utilizados para realizar tarefas fastidiosas que são consideradas
morosas e não desafiantes do ponto de vista intelectual, poupando tempo
precioso. É concebível que, num futuro próximo, os patologistas não só recebam
lâminas digitalizadas de biópsias renais, mas que estas sejam acompanhadas por
uma lista que inclua dados como o número de glomérulos e a área de fibrose
intersticial. Com estas informações à mão, o patologista só terá de se
concentrar nas lesões mais complexas para chegar a um diagnóstico.
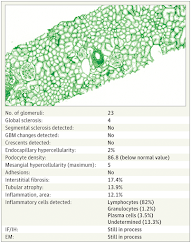
Figura. Imagem de lâmina inteira de biópsia renal
em coloração de Inteligência Artificial (IA) acompanhada de dados gerados por
IA
A coloração simboliza uma nova coloração, não utilizada atualmente,
desenvolvida para fins de IA. EM indica microscopia eletrónica; GBM, membrana
basal glomerular; e IF/IH, imunofluorescência/imuno-histoquímica.
A desvantagem desta situação é que, se os patologistas deixarem de ser
obrigados a avaliar eles próprios os elementos histológicos básicos, a
capacidade de o fazer perder-se-á gradualmente. Qual é a desvantagem e por que
razão não seria apenas útil e pouparia tempo fornecer dados em áreas onde
sabemos que os patologistas apresentam, de qualquer forma, um certo grau de
variabilidade interobservador?2 É frequentemente referido que uma
enorme vantagem da utilização de IA para a avaliação de lâminas de tecido é o
seu desempenho consistente e imparcial; no entanto, existem provas que indicam
que os algoritmos de IA também apresentam variabilidade interobservador e
diferentes taxas de desempenho.3 Um risco importante é que, ao
deslocar os elementos básicos da biopsia renal literalmente para fora da vista
do patologista, estes receberão cada vez menos atenção na prática quotidiana da
patologia clínica e, por conseguinte, a verdadeira inteligência da arquitetura
básica do rim diminuirá.
Em particular, nas áreas em que não está disponível um patologista
especializado em rins, os resultados gerados pela IA poderão em breve tornar-se
a norma, acelerando ainda mais o processo da situação de apenas IA. E a
patologia baseada na IA será incrivelmente barata. Uma análise recente refere
que 27 artigos sobre IA em patologia renal foram seguidos do lançamento de
ferramentas de utilização gratuita e que esta prática se está a difundir cada
vez mais.4 A vantagem é um acesso crescente dos utilizadores a
ferramentas que custariam aos patologistas muitas horas de pontuação. Estas
ferramentas podem agora ser utilizadas por qualquer pessoa que delas necessite,
sem encargos adicionais e com disponibilidade imediata. A legislação e os
requisitos regulamentares irão provavelmente abrandar a tendência para a
patologia exclusivamente baseada em IA, mas os aceleradores deste processo
incluem o facto de a patologia baseada em IA estar disponível 24 horas por dia,
7 dias por semana, e gerar dados consistentes que são indiscutíveis, uma vez
que não existem conhecimentos alternativos que possam servir de base a qualquer
contestação.
Com todos estes desenvolvimentos, parece inevitável que estejamos a
caminhar para um mundo médico que se baseia essencialmente em entradas e saídas
(inputs and outpus). No caso da patologia, o input continuará a
ser uma amostra de tecido, embora a preparação mude porque a IA não precisa das
colorações histológicas tradicionais para trabalhar; pode igualmente trabalhar
de forma independente das colorações.5 O output é definido
por medidas clínicas. Uma mudança muito importante na patologia orientada pela
IA em relação à patologia orientada pelo ser humano, baseada numa filosofia de input-output,
é o resultado do desenvolvimento da IA que define áreas de interesse em
amostras de tecido através de estratégias não supervisionadas, nas quais é
verificado um padrão específico de pixels que tem uma certa relação com
o resultado clínico. Uma vantagem pode ser que, enquanto os patologistas estão
limitados por categorias e classes previamente estabelecidas, a abordagem da IA
pode identificar determinados padrões que ainda não são reconhecidos pelos
patologistas. Ao deixar de lado a nomenclatura histológica tradicional e ao
utilizar algoritmos de autoaprendizagem para recolher qualquer tipo de dados
dos tecidos, as observações da IA tornam-se marcadores substitutos de
resultados, transformando um input não definido num output
centrado apenas na tomada de decisões clínicas, sem qualquer conhecimento dos
processos patogénicos intermédios. Só podemos esperar que os seres humanos
consigam acompanhar as construções recentemente definidas, enquanto o
conhecimento da histologia real ainda existir. Para já, é possível que a
estratégia de input-output possa resultar em novas hipóteses sobre os
mecanismos das doenças, talvez até permitindo ensaios clínicos de prova de
conceito. De facto, a era atual pode beneficiar das novas ideias que a IA traz,
porque está literalmente a pensar "fora da caixa" e fornece
construções em que nunca tínhamos pensado antes. Mas o outro lado é que, se não
conseguirmos compreender os processos subjacentes aos novos constructos
definidos gerados pela IA, não será possível desenvolver um tratamento lógico
para alterar o resultado correlativo. A questão que permanece é a de saber que
conceito é provado num ensaio de prova de conceito baseado em construções
histológicas sem qualquer significado. Estudos recentes que utilizaram a
aprendizagem automática não supervisionada identificaram áreas de tecido que
não têm nome na patologia renal tradicional6,7, mas foram feitos
muito poucos esforços para as compreender, questionando se as novas ideias e
hipóteses que a IA traz serão utilizadas com interesse científico ou se serão
apenas tomadas como garantidas.
Devemos ter consciência de que, se permitirmos que isto continue, o futuro
próximo será caracterizado por uma rápida diminuição dos conhecimentos sobre a
patogénese subjacente ao desenvolvimento das doenças. Quando chegarmos a uma
fase em que o resultado é definido na caixa negra que é alimentada pelo input,
e em que esta caixa negra contém construções que já não são consistentes com
entidades previamente definidas, a maior parte do conhecimento atual sobre os
mecanismos da doença será esquecido e seremos governados por sistemas que
apenas se concentram em estratégias de intervenção que proporcionam o melhor
resultado possível.
Esta era revelará uma diminuição dos debates intelectuais entre colegas, um
sinal do tempo para o qual os cientistas informáticos já nos alertaram.
Enquanto os autores de literatura lutam por regulamentos para controlar a
utilização da IA na arte, os médicos devem refletir sobre a forma de tirar
partido dos potenciais benefícios da IA na medicina sem perder o controlo sobre
a sua profissão. Com a emissão de uma ordem executiva histórica8 nos
EUA para garantir que a América lidera a gestão dos riscos da IA e com a UE a
tornar-se o primeiro continente a estabelecer regras claras9 para a
utilização da IA, os médicos devem compreender que manter a IA dentro dos
limites é essencial para a sobrevivência da sua profissão e para um progresso
significativo no diagnóstico e a compreensão dos mecanismos das doenças.
Referências
1 Bouteldja N, Klinkhammer BM, Bülow RD, et al. Deep learning-based segmentation and quantification in experimental kidney histopathology. J Am Soc Nephrol. 2021;32(1):52-68.
1 Bouteldja N, Klinkhammer BM, Bülow RD, et al. Deep learning-based segmentation and quantification in experimental kidney histopathology. J Am Soc Nephrol. 2021;32(1):52-68.
17 janeiro 2024
Todo o Mundo e Ninguém
Gil Vicente, por Joaquim Martins Correia, 1969, Biblioteca
Nacional, Lisboa
Todo
o Mundo e Ninguém
Gil Vicente
adaptação/tradução livre do célebre
diálogo duplo contido no
["Todo o
Mundo" era um rico mercador e "Ninguém" era um homem
pobre. Belzebu e Dinato tecem comentários espirituosos, fazem trocadilhos,
procurando evidenciar temas ligados à verdade, à cobiça, à vaidade, à virtude e
à honra dos homens.]
Ninguém –
Que andas tu aí buscando?
Todo o Mundo – Mil coisas ando a buscar: delas, nem todas posso achar, porém ando teimando porque é bom sempre teimar.
N – Como te chamas, cavaleiro?
N – Meu nome é Ninguém e busco a consciência.
Todo o Mundo – Mil coisas ando a buscar: delas, nem todas posso achar, porém ando teimando porque é bom sempre teimar.
N – Como te chamas, cavaleiro?
N – Meu nome é Ninguém e busco a consciência.
Belzebu: – Esta é uma boa experiência, Dinato, escreve isto bem!Dinato: – Que escreverei, companheiro?Belzebu: – Que ninguém busca a consciência. E todo o mundo busca o dinheiro.
N
– E agora que buscas lá?
TM – Busco honra muito grande.
N – E eu a virtude, que Deus mande! E que tope com ela já.
TM – Busco honra muito grande.
N – E eu a virtude, que Deus mande! E que tope com ela já.
Belzebu: – Outra lição nos acude: escreve logo aí, a fundo, que busca honra todo o mundo e ninguém busca a virtude.
N
– Buscas outro bem maior do qu'esse?
TM – Busco mais quem me louvasse tudo quanto eu fizesse.
N – E eu quem me repreendesse em cada coisa que errasse.
TM – Busco mais quem me louvasse tudo quanto eu fizesse.
N – E eu quem me repreendesse em cada coisa que errasse.
Belzebu: – Escreve mais!Dinato: – Que tens sabido?Belzebu: – Que quer, com extremo cuidado, todo o mundo ser louvado e ninguém ser repreendido.
N
– Buscas mais, amigo meu?
TM – Busco a vida e quem ma dê.
N – A vida não sei que é, a morte conheço eu.
TM – Busco a vida e quem ma dê.
N – A vida não sei que é, a morte conheço eu.
Belzebu: – Escreve lá outra sorte!Dinato: – Que sorte?Belzebu: – Muito garrida! Todo o mundo busca a vida e ninguém conhece a morte.
TM
– E mais! Queria o paraíso, sem ninguém a me estorvar.
N – E eu disponho-me a pagar quanto devo para isso.
N – E eu disponho-me a pagar quanto devo para isso.
Belzebu: – Escreve com muito aviso!Dinato: – Que escreverei?Belzebu: – Escreve que todo o mundo quer o paraíso e ninguém paga o que deve.
TM
– Folgo muito em enganar e mentir nasceu
comigo.
N – Eu sempre digo a verdade, sem nunca me desviar.
N – Eu sempre digo a verdade, sem nunca me desviar.
Belzebu: – Ora escreve lá, compadre, não sejas tu preguiçoso!Dinato: – O quê?Belzebu: – Que todo o mundo é mentiroso e ninguém diz a verdade.
N
– Que mais buscas?
TM – Lisonjear.
N – Eu sou todo desengano.
TM – Lisonjear.
N – Eu sou todo desengano.
Belzebu: – Escreve, anda lá, mano!Dinato: – Que me mandas assentar?Belzebu: – Põe aí bem declarado, não te fique no tinteiro: todo o mundo é lisonjeiro e ninguém desenganado!
13 janeiro 2024
Os doentes são prejudicados por erros de diagnóstico com mais frequência do que se pensa
Os doentes são prejudicados por erros de diagnóstico
com
mais frequência do que se pensa
Tina Reed
Tina Reed
Tradução
espontânea do texto
Patients are hurt by diagnostic errors more often than you think
Patients are hurt by diagnostic errors more often than you think
Os doentes hospitalizados que morreram ou foram transferidos para a UCI durante a sua estadia sofreram um erro de diagnóstico em quase um quarto das vezes - na maioria dos casos, o erro causou danos, de acordo com um novo estudo que está a suscitar apelos para repensar a forma como os sistemas de saúde mantêm em segurança os doentes.
A razão pela qual é importante: Os hospitais podem
ser locais de risco para os doentes, e o novo estudo lança luz sobre a
frequência com que os erros humanos em medicina prejudicam e até matam doentes.
· Este projeto surge quase 25 anos depois de o relatório histórico “Errar é Humano” ter concluído que os erros matam dezenas de milhares de doentes por ano - em grande parte devido a falhas dos sistemas e não dos prestadores de cuidados de saúde - e desencadeou uma revolução na forma como os cuidados de saúde procuravam reduzir os erros potencialmente perigosos.
“Os diagnósticos tardios e os diagnósticos incorretos
são mais comuns do que gostaríamos de pensar, o que é incrivelmente humilhante”,
afirmou Andrew Auerbach, autor principal do estudo publicado no JAMA
Internal Medicine e professor na UCSF School of Medicine.
· A investigação baseou-se noutros estudos sobre acontecimentos adversos em hospitais que remontam ao início da década de 1990 e que ajudaram a lançar as bases para a forma como os cuidados de saúde monitorizam e abordam outros problemas de segurança dos doentes, como os efeitos nocivos dos medicamentos.
Detalhes: Os investigadores examinaram uma amostra
aleatória de cerca de 2.500 registos de doentes de 29 centros médicos
académicos relativos a adultos hospitalizados com doenças gerais e que foram
transferidos para uma UCI ou morreram.
· 550 desses doentes, ou seja, aproximadamente 23%, sofreram um erro de diagnóstico.
· 18%, ou 436 doentes, sofreram danos temporários ou permanentes em resultado disso.
· Dos 1863 doentes que morreram, considerou-se que um erro de diagnóstico foi um fator responsável em cerca de 7% das vezes.
Nas entrelinhas: São necessários mais estudos para
compreender se determinados doentes ou determinadas condições podem ser
propensos a diagnósticos errados ou incorretos.
· Pode ser que os médicos com maior carga de trabalho ou com certos tipos de doentes sejam mais suscetíveis de cometer um erro, disse Auerbach ao Axios.
O outro lado: num artigo de acompanhamento, os editores do JAMA classificaram os resultados do estudo como “surpreendentes”, salientando também que só foram analisados doentes especialmente doentes, alguns dos quais “podem ter tido maus resultados independentemente dos erros”.
Sugerem que, em futuras investigações, se comparem doentes hospitalizados com diagnósticos e gravidade de doença semelhantes para compreender o impacto dos erros de diagnóstico.
“À medida que a complexidade da prática médica aumenta, temos a responsabilidade perante os doentes de examinar o nosso papel na contribuição para os danos causados aos doentes através de erros de diagnóstico e de investir em iniciativas de investigação e de melhoria da qualidade para reforçar o processo de diagnóstico na educação médica e nos cuidados clínicos”, escreveram Grace Zhang, membro editorial do JAMA e assistente de medicina interna da UCSF, e Cary Gross, editor associado do JAMA e professor de medicina da Universidade de Yale.
Ao refletir sobre a forma de prevenir erros médicos, podem colher-se lições fundamentais da experiência de tentar montar uma resposta eficaz à COVID-19, escreveu Bob Wachter, presidente do departamento de medicina da UCSF, numa outra perspetiva.
“Incentivar comportamentos e políticas continuamente orientados para a prevenção requer a divulgação regular de dados e histórias, uma liderança forte e consistente e uma combinação de estímulos e penalizações”, escreveu.
A polémica: O estudo surge numa altura em que estão a surgir novas ferramentas de IA destinadas a melhorar a precisão dos diagnósticos.
É certo que a tecnologia tem limitações. Por exemplo, um estudo recente concluiu que o ChatGPT diagnosticou incorretamente mais de 8 em cada 10 casos de estudo pediátricos selecionados.
Há oportunidades para que ferramentas como a IA generativa disponibilizem um aviso útil no momento do atendimento para ajudar no diagnóstico, disse Auerbach.
“Mas não sei se a IA vai resolver a questão da pressão do tempo... como o excesso de doentes que tem no seu serviço e o número de transferências que tem de fazer”, disse.
O nosso pensamento: na verdade, podem ser medidas francamente pouco tecnológicas que podem ajudar os prestadores de serviços a reduzir os erros.
Por exemplo, uma das soluções que está a ser estudada, disse Auerbach, é o valor da “pausa de diagnóstico”.
É exatamente isso que lhe parece: Uma espécie de “intervalo” para um médico contactar os colegas e rever uma lista de verificação para se certificar de que não deixou de pedir nenhum teste ou de que não deixou passar nenhuma pista do historial médico de um doente.
A parte mais importante do exercício, disse ele: “É ter tempo para pensar”.
________________________
* Tina Reed é editora de cuidados de saúde da Axios. É autora do boletim informativo diário Axios Vitals, que cobre política, legislação e atividades no campo dos cuidados de saúde.
Subscrever:
Comentários (Atom)